
Antifimice la ce servesc, mecanism de acțiune, efecte secundare

antifimic sunt medicamente anti-tuberculoză, adică un set de medicamente (antibiotice) care sunt utilizate pentru tratarea tuberculozei. Se crede că tuberculoza este una dintre cele mai vechi boli infecțioase, cu indicii că ar fi putut afecta umanitatea încă din perioada neolitică..
Rezultatele tuberculozei umane includ cele găsite în mumiile egiptene, datând între 3500 și 2650 î.Hr., și rămășițele umane găsite în Suedia și Italia datând din perioada neolitică..

Tuberculoza, numită și „consum”, „risipire” sau „ciumă albă”, este o boală infecțioasă cauzată de microorganisme numite micobacterii, aparținând familiei Mycobacteriaceae și ordinii Actinomycetales..
Speciile patogene de micobacterii aparțin complexului Mycobacterium tuberculosis. Acest complex M. tuberculoza include M. tuberculoza sau bacilul lui Koch (în cinstea celui care l-a descoperit), la M. bovis, la M. africanum, la M. canetti, la M. pinnipedii și a M. microti.
Tuberculoza este o boală contagioasă care afectează în principal plămânii, dar într-o treime din cazuri sunt implicate și alte organe, precum sistemul gastro-intestinal, scheletul, sistemul genito-urinar, sistemul limfatic și sistemul nervos central..
Potrivit Organizației Mondiale a Sănătății (OMS), peste două milioane de cazuri noi de tuberculoză apar în fiecare an la nivel mondial; Prin urmare, utilizarea medicamentelor antifimice și dezvoltarea de noi medicamente este esențială pentru combaterea acestei boli, în special în fața apariției tulpinilor rezistente și extrem de virulente..
Indice articol
- 1 Pentru ce sunt antifimice?
- 1.1 Clasificarea grupurilor de medicamente pentru tuberculoză
- 2 Mecanism de acțiune
- 2.1 rifampicină
- 2.2 Isoniacina
- 2.3 Pirazinamida
- 3 Efecte secundare
- 4 Referințe
Pentru ce sunt antifimice?
Medicamentele antifimice sunt utilizate pentru tratarea tuberculozei. Acestea sunt clasificate în medicamente de prima și a doua linie. Această clasificare se datorează momentului în care sunt utilizate în timpul tratamentului, eficienței pe care o au pentru combaterea bolii și efectelor colaterale sau toxice ale acesteia.
Primele linii sunt utilizate ca prima alegere, iar cele din linia a doua sunt utilizate în combinație cu primele sau atunci când apar tulpini rezistente..
Pe măsură ce apar tulpini rezistente la diferite medicamente, experții în domeniu modifică grupurile.
Antifimicele de primă linie includeau inițial numai isoniazină, rifampicină și pirazinamidă. Apoi s-au adăugat streptomicină și etambutol, iar în prezent, datorită eficacității împotriva tulpinilor rezistente, s-au adăugat ciprofloxacină, levofloxacină și rifabutină..
Medicamentele de linia a doua sunt mult mai puțin eficiente și au o toxicitate mai mare decât medicamentele de prima linie. Cel mai vechi din această linie este acidul para-aminosalicilic (PAS) și sunt incluse și etionamidă, cicloserină, amikacină, capreomicină și floxacină.
Clasificarea grupurilor de medicamente pentru tuberculoză
Pentru tuberculoza rezistentă la medicamente, OMS a modificat lista originală pentru a include următorul grup de medicamente:
1- Isoniacină, etambutol, pirazinamidă, rifampicină.
2- Injectabile de linia a doua: amikacină, kanamicină, capreomicină.
3- Fluorochinolonele: levofloxacină, moxifloxacină.
4- Orale de linia a doua: protionamidă, cicloserină, PAS.
5- Eficacitate neclară: tioacetonă, clofazimină, amoxicilină / clavulanat, claritromicină, linezolid, carbapeneme C.
În prezent, acestea au fost reclasificate ca:
- GRUPA A: levofloxacină, moxifloxacină și gatifloxacină
- GRUPA B: amikacină, capreomicină, kanamicină (streptomicină); la copiii care nu sunt serioși, utilizarea acestor agenți poate fi evitată
- GRUPA C: etionamidă (sau protionamidă), cicloserină (Terizidonă), linezolid, clofazimină
- GRUPUL D (pentru a adăuga; nu fac parte din grupul principal de medicamente)
- GRUPUL D1: pirazinamidă, etambutol, doză mare de izoniazină
- GRUPUL D2: bedaquilină și delamanid
- GRUPUL D3: PAS, imipenem-cilastatină, meropenem, amoxicilină-clavulanat
Mecanism de acțiune
Deoarece lista antifimicelor este destul de lungă, doar mecanismele de acțiune ale celor trei medicamente principale de primă linie care sunt rifampicina, izoniazina și pirazinamida vor fi incluse ca exemple..
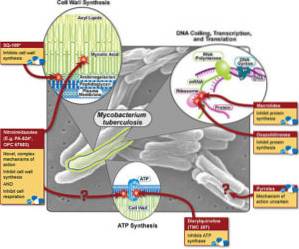
Rifampicină
Rifampina este considerată cel mai important și mai puternic medicament antifungic. Este un derivat semisintetic al Streptomyces mediterranei, și este liposolubil (liposolubil). Are o activitate bactericidă (ucide micobacteria) intra și extracelular.
Acest medicament blochează sinteza ARN, blocând și inhibând în mod specific enzima ARN polimerază dependentă de ADN, blocând și sinteza proteinelor în micobacterii.
Isoniacina
Isoniazina poate fi inclusă în toate regimurile de tratament, cu excepția cazului în care există rezistență. Este solubil în apă și pătrunde cu ușurință în celule. Acest medicament inhibă sinteza acidului micolic în peretele celular.
Are efect bacteriostatic (inhibă creșterea bacteriană) împotriva bacililor în repaus și bactericid (ucide bacteriile) împotriva multiplicării bacililor.
Pirazinamidă
Pirazinamida este un medicament antituberculos bactericid important derivat din acidul nicotinic și utilizat în primul rând pentru tratamentul pe termen scurt sau terapia tuberculozei..
Mecanismul său de acțiune este similar cu cel al izoniazinei, dar cu un spectru de acțiune mai restrâns. Spectrul său de acțiune include doar Mycobacterium tuberculosis. Acest medicament încetinește metabolismul microorganismelor găsite într-un mediu acid sau într-un granulom cazeos.
Efecte secundare
Efectele secundare descrise mai jos sunt efectele adverse ale celor trei medicamente descrise în secțiunea anterioară..
Deși rifampicina este în general bine tolerată, la pacienții cu probleme gastro-intestinale, pacienții care suferă de alcoolism și vârstnici, aceasta poate fi asociată cu hepatită, anemii hemolitice, trombocitopenie și imunosupresie..
Isoniazina are două efecte adverse majore: hepatotoxicitatea (toxică pentru ficat) și neuropatia periferică (afectează nervii periferici). Unele reacții adverse mai puțin frecvente includ, de asemenea, anemie, acnee, dureri articulare și convulsii..
În cazul toxicității hepatice, apare mai frecvent la vârstnici, când pacienții consumă zilnic alcool, atunci când este utilizat în asociere cu rifampicină, la pacienții cu HIV și la femeile gravide sau în perioada postpartum. Din aceste motive, pacienții care urmează tratament cu izoniazină ar trebui să fie supuși în mod curent verificărilor funcției hepatice..
Neuropatia periferică se datorează unei interferențe cu metabolismul vitaminei B12 și este mai frecventă atunci când este administrată pacienților cu alte boli care cauzează și neuropatii periferice, cum ar fi diabetul zaharat, de exemplu.
Efectele adverse ale acestui medicament sunt hepatotoxicitatea, atunci când se utilizează doze mari și hiperuricemia (creșterea acidului uric în sânge) și durerile articulare care nu sunt legate de hiperuricemia..
Acest antifimic este, potrivit OMS, medicamentul ales pentru femeile însărcinate care sunt diagnosticate cu tuberculoză. Cu toate acestea, în Statele Unite (SUA) utilizarea sa nu este recomandată din cauza datelor insuficiente cu privire la efectele teratogene ale medicamentului..
Referințe
- Goodman și Gilman, A. (2001). Baza farmacologică a terapeuticii. A zecea ediție. McGraw-Hill
- Hauser, S., Longo, D. L., Jameson, J. L., Kasper, D. L. și Loscalzo, J. (Eds.). (2012). Principiile lui Harrison de medicină internă. McGraw-Hill Companies, Incorporated.
- Janin, Y. L. (2007). Medicamentele antituberculoase: zece ani de cercetare. Chimie bioorganică și medicinală, cincisprezece(7), 2479-2513.
- Meyers, F. H., Jawetz, E., Goldfien, A. și Schaubert, L. V. (1978). Revizuirea farmacologiei medicale. Publicații medicale Lange.
- Tiberi, S., Scardigli, A., Centis, R., D'Ambrosio, L., Munoz-Torrico, M., Salazar-Lezama, M. A., ... & Luna, J. A. C. (2017). Clasificarea noilor medicamente anti-tuberculoză: justificare și perspective de viitor. Jurnalul internațional al bolilor infecțioase, 56, 181-184.
- Organizatia Mondiala a Sanatatii. (2008). Îndrumări politice privind testarea susceptibilității la consumul de droguri (DST) a medicamentelor antituberculoase de a doua linie (Nr. WHO / HTM / TB / 2008.392). Geneva: organizația mondială a sănătății.



Nimeni nu a comentat acest articol încă.