
Caracteristicile Helicobacter pylori, morfologia, habitatul
Helicobacter pylori este o bacterie elicoidală Gram negativă, implicată în dezvoltarea gastritei, ulcerelor peptice și asociată cu cancerul gastric. A fost descoperit în 1983 de patologii australieni Robin Warren și Barry Marshall atunci când au examinat mucoasa gastrică din stomacul uman..
Marshall chiar a experimentat cu el însuși, ingerând material contaminat cu bacterii, unde a constatat că aceasta provoacă gastrită și a putut verifica prezența bacteriei în propria sa biopsie de stomac. De asemenea, a verificat dacă a răspuns la tratamentul cu antibiotice.
Cu aceasta au demontat vechile teorii care susțineau că gastrita este cauzată de consumul de alimente picante sau de stres. Din acest motiv, în 2005, Warren și Marshal au primit Premiul Nobel pentru Medicină..
Indice articol
- 1 Caracteristici generale
- 2 Habitat
- 3 Factori de virulență
- 3.1 Flagele
- 3.2 Adezine
- 3.3 Lipopolizaharide (LPS)
- 3.4 Ureaza
- 3.5 Citotoxină vacuolizantă (VacA)
- 3.6 Citotoxină (CagA)
- 3.7 Superoxid dismutază și catalază
- 3.8 Sindaza de oxid nitric inductibil (iNOS):
- 3.9 Fosfolipaze, lipaze și mukinaze
- 4 Taxonomie
- 5 Morfologie
- 6 Diagnostic
- 6.1 -Metode invazive
- 6.2 -Metode neinvazive
- 7 Ciclul de viață
- 8 Patogenie
- 8.1 Infiltratul inflamator
- 9 Patologie
- 10 Manifestări clinice
- 11 Contagiunea
- 12 Tratament
- 13 Referințe
Caracteristici generale
Datorită asemănării sale mari cu genul Campylobacter, a fost numită inițial Campylobacter pyloridis și ulterior Campylobacter pylori, dar apoi a fost reclasificat într-un nou gen.
Infecție de Helicobacter pylori are o distribuție largă în multe țări în principal subdezvoltate și este una dintre cele mai frecvente infecții la om, care apare de obicei din copilărie.
Se crede că, odată ce microorganismul este dobândit pentru prima dată, acesta poate rămâne ani sau o viață, în unele cazuri asimptomatic.
Pe de altă parte, stomacul nu pare a fi singurul loc în care microorganismul poate fi adăpostit, se crede că H. pylori se poate consolida în gură înainte de colonizarea stomacului.
La fel, este posibil ca H. pylori prezent în cavitatea bucală poate reinfecta stomacul după tratament. Acest lucru este consolidat prin constatarea că unii copii asimptomatici au izolat microorganismul de placa dentară..
Cu toate acestea, deși infectarea cu Helicobacter pylori este asimptomatic la unele persoane, nu este inofensiv, deoarece a fost asociat cu 95% din ulcerele duodenale, 70% din ulcerele peptice și 100% din gastrita cronică de localizare antrală.
Mai mult, Helicobacter pylori a fost clasificat ca agent cancerigen de clasa I de către Agenția Internațională pentru Cercetarea Cancerului, pentru asocierea sa între infecție și cancer gastric.
Habitat
Helicobacter pylori găsit la următoarele gazde: om, maimuță și pisici.
Această bacterie necesită o atmosferă microaerofilă (10% CODouă, 5% ODouă și 85% din NDouă) să fie cultivat, fierul fiind un element esențial pentru creșterea și metabolismul acestuia.
Temperatura optimă de creștere este de 35 până la 37 ° C, deși unele tulpini sunt capabile să se dezvolte la 42 ° C. La fel, un anumit grad de umiditate favorizează creșterea acestuia..
Helicobacter pylori crește încet în laborator și poate necesita de la 3 la 5 zile și chiar până la 7 zile pentru ca colonia să devină evidentă în mediu.
Mediile neselective suplimentate cu sânge pot fi utilizate pentru cultura sa..
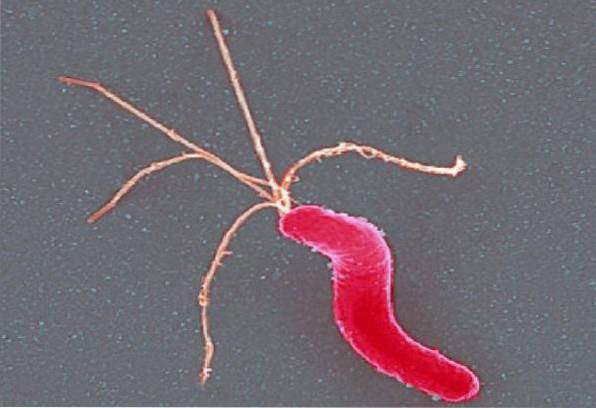
Pe de altă parte, Helicobacter pylori se caracterizează prin faptul că este mobil și datorită formei sale în spirală îi permite să aibă mișcări de elice ca și cum ar fi înșurubat. Acest lucru îl ajută să se deplaseze prin mucusul gastric..
De asemenea, este catalază și oxidază pozitivă și un mare producător de urează, aceasta din urmă îndeplinind o funcție vitală pentru microorganism. Ureaza îi permite să supraviețuiască în medii cu pH acid, generând amoniac, care ajută la alcalinizarea pH-ului.
Microorganismul are nevoie de un pH de 6 până la 7 pentru a crește. Pentru a face acest lucru, pe lângă utilizarea ureazei, este instalat să trăiască sub mucoasa gastrică, unde mucusul gastric îl protejează de aciditatea extremă a lumenului stomacului (pH 1,0 - 2,0).
Pe de altă parte, proteazele excretate de bacterii modifică mucusul gastric, reducând posibilitatea ca acidul să difuzeze prin mucus..
Factorii de virulență
Flagella
Mișcarea bacteriilor reprezintă un factor de virulență, deoarece îl ajută să colonizeze mucoasa gastrică.
Adezine
Bacteriile prezintă pilis și hemaglutinină fimbrială, care acționează asupra aderenței microorganismului la celulele gastrice și duodenale.
Aderența este o strategie pentru ca bacteriile să reziste peristaltismului stratului mucos în care locuiesc, pentru a migra ulterior către celulele epiteliale.
Pe de altă parte, hemaglutininele specifice acidului sialic de pe suprafața mucoasei întârzie aderența și ingestia de H. pylori.
Lipopolizaharide (LPS)
Este endotoxic ca LPS-ul altor bacterii Gram negative. Antigenul purificat poate induce apoptoza.
Urease
Bacteriile folosesc producția de uree pentru a descompune ureea în amoniac și dioxid de carbon..
Această acțiune îi permite să mențină un pH alcalin în jurul său și astfel să evite să fie distrus de acidul clorhidric din stomac, garantând supraviețuirea acestuia..
Această proprietate este codificată de gena Ura A..
Citotoxină vacuolizantă (VacA)
Este o proteină care creează vacuole în celulele epiteliale ale stomacului, motiv pentru care țesutul ulcerează. Este codificat de gena VacA.
Citotoxină (CagA)
Tulpinile cu gena CagA sunt mai virulente. Acestea sunt asociate cu gastrită severă, gastrită atrofică, duodenită și / sau cancer gastric.
Această citotoxină CagA crește proliferarea celulelor gastrice fără apoptoză, ducând la o modificare a modelului normal de reînnoire a epiteliului stomacului..
Superoxid dismutază și catalază
Este esențial pentru protecția împotriva decesului dependent de O2 de către neutrofile.
Funcționează prin descompunerea peroxidului de hidrogen, un metabolit care este toxic pentru bacterii.
Sindaza de oxid nitric inductibil (iNOS):
Bacteriile induc iNOS și macrofage in vitro.
Această constatare sugerează că producția ridicată de oxid nitric datorată inducerii acestei sintaze, în asociere cu activarea imună, participă la deteriorarea țesuturilor..
Fosfolipaze, lipaze și mucinaze
Permit invazia microorganismului sub mucoasa gastrică și apoi modifică mucusul astfel încât să funcționeze ca un strat impermeabil care îl protejează de acidul luminii stomacului..
Mai mult, în această locație răspunsul imun este complet ineficient..
Taxonomie
Domeniu: Bacterie
Phylum: Proteobacterii
Clasă: Epsilonproteobacterii
Ordin: Campylobacterales
Familie: Helicobacteraceae
Gen: Helicobacter
Specii: pylori
Morfologie
Helicobacter pylori Este o tijă elicoidală subțire Gram-negativă, curbată, ușor stufată. Măsoară aproximativ 3 µm lungime și 0,5 µm lățime. Se colorează bine cu hematoxilină-eozină, colorare Giensa modificată sau tehnica Warthin-Starry.
Este mobil datorită prezenței mai multor flageli polari (smocuri), între 4 și 6 în total, care sunt înveliți în mod caracteristic.
Teaca care acoperă flagelii conține proteine și lipopolizaharide echivalente cu componentele membranei exterioare. Cu toate acestea, funcția sa este necunoscută..
Nu formează spori și nu este capsulat. Peretele celular este similar cu cel al altor bacterii Gram negative.
Coloniile din Helicobacter pylori sunt de obicei mici de culoare gri și translucide. Pe măsură ce coloniile îmbătrânesc (culturi prelungite) formele bacilare devin coccoide.
Diagnostic
Pentru diagnosticul de Helicobacter pylori există multe metode și sunt clasificate ca invazive și neinvazive.
-Metode invazive
Biopsia mucoasei gastrice
Se ia prin endoscopie, cea mai sensibilă metodă pentru diagnosticarea Helicobacter pylori.
Microorganismele pot fi observate în secțiunile de țesut, în plus că mucoasa va prezenta caracteristici patognomonice ale prezenței lor.
Dezavantajul este că distribuția de H. pylori de stomac nu este uniformă.
Test rapid de uree
Este o metodă de detectare indirectă a bacteriilor.
Porțiuni din probe pot fi scufundate în bulion de uree cu un indicator de pH (roșu fenol) și în mai puțin de o oră rezultatele pot fi observate.
Mediul de bulion de uree se transformă din galben în fuchsie datorită modificării pH-ului cauzată de producția de amoniac din uree, prin acțiunea ureei..
Sensibilitatea acestui test depinde de sarcina bacteriană din stomac..
Cultura probelor de mucoasă gastrică
O parte din proba prelevată prin endoscopie poate fi destinată cultivării. O cultură negativă este cel mai sensibil indicator al unei cure post-terapie.
Eșantionul de biopsie gastrică sau duodenală trebuie să fie recent și transportul acestuia nu trebuie să dureze mai mult de 3 ore. Acestea pot fi păstrate până la 5 ore la 4 ° C și țesutul trebuie păstrat umed (recipient cu 2 ml soluție salină sterilă fiziologică).
Înainte de a semăna proba, trebuie făcută o piure pentru a obține o sensibilitate mai mare. Eșantionul poate fi însămânțat pe agar Brucella, perfuzie cardiacă cerebrală sau tripticază din soia suplimentată cu 5% sânge de oaie sau de cal.
Reacția în lanț a polimerazei (PCR).
Secțiunile de țesut pot fi supuse tehnicilor de biologie moleculară pentru detectarea ADN-ului microorganismului.
Avantajul PCR este că poate fi utilizat în analiza probelor precum saliva, permițând diagnosticarea H. pylori neinvaziv, deși faptul că bacteriile se află în salivă nu este neapărat un indiciu al unei infecții stomacale.
-Metode neinvazive
Serologie
Această metodă are o sensibilitate de 63-97%. Acesta constă în măsurarea anticorpilor IgA, IgM și IGG prin tehnica ELISA. Este o bună opțiune de diagnostic, dar are o utilitate limitată pentru monitorizarea tratamentului..
Acest lucru se datorează faptului că anticorpii pot rămâne ridicați până la 6 luni după eliminarea microorganismului. Are avantajul de a fi o metodă rapidă, simplă și mai ieftină decât cele care necesită o endoscopie de biopsie..
Trebuie remarcat faptul că anticorpii generați împotriva H. pylori, servesc pentru diagnostic, dar nu previn colonizarea. Prin urmare, oamenii care dobândesc H. pylori tind să sufere de boli cronice.
Test de respirație
Pentru acest test, pacientul trebuie să ingereze uree marcată cu carbon (13C sau 14C). Când acest compus intră în contact cu ureaza produsă de bacterii, acesta se transformă în dioxid de carbon marcat (CODouă C14) și amoniu (NHDouă).
Dioxidul de carbon trece în fluxul sanguin și de acolo la plămâni unde este expirat prin respirație. Proba de respirație a pacientului este colectată într-un balon. Un test pozitiv confirmă infecția cu această bacterie.
Test de respirație modificat
Este la fel ca și precedentul, dar în acest caz se adaugă un coloid de 99mTc care nu este absorbit în sistemul digestiv.
Acest coloid permite vizualizarea producției de uree exact la locul sistemului digestiv unde este generată prin intermediul unei camere gamma.
Ciclu de viață
Helicobacter pylori în corp se comportă în două moduri:
98% din populația din H. pylori ele locuiesc libere în mucusul stomacului. Acesta servește ca rezervor pentru bacteriile aderente care vor servi pentru transmitere.
În timp ce 2% sunt atașați de celulele epiteliale, care mențin infecția.
Prin urmare, există două populații, aderente și neaderente, cu caracteristici de supraviețuire diferite..
Patogenie
Odată ce bacteriile intră în organism, aceasta poate coloniza în principal antrul gastric, utilizând factorii de virulență pe care îi are..
Bacteriile pot dura mult timp instalate în mucoasa gastrică, uneori pe viață, fără a provoca disconfort. Invadează și colonizează straturile profunde ale mucusului mucoasei gastrice și duodenale prin proteaze și fosfolipaze.
Apoi se atașează de celulele epiteliale superficiale ale căptușelii stomacului și duodenului, fără a invada peretele. Aceasta este o locație strategică pe care bacteriile o adoptă pentru a se proteja de pH-ul extrem de acid al lumenului stomacului..
Concomitent la acest loc, bacteriile desfășoară ureea pentru a alcaliniza și mai mult mediul său și a rămâne viabile..
De cele mai multe ori, apare o reacție inflamatorie continuă în mucoasa gastrică, care la rândul său modifică mecanismele de reglare a secreției de acid gastric. Astfel se activează anumite mecanisme ulcerogene, cum ar fi:
Inhibarea funcției celulelor parietale prin inhibarea somatostatinei, unde este favorizată producția inadecvată de gastrină.
Amoniacul produs, plus citotoxina VacA maltratează celulele epiteliale, provocând astfel leziuni în mucoasa gastrică sau duodenală.
Prin urmare, se observă modificări degenerative ale suprafeței epiteliale, inclusiv epuizarea mucinei, vacuolizarea citoplasmatică și dezorganizarea glandelor mucoase..
Infiltratul inflamator
Leziunile menționate anterior au ca rezultat invadarea mucoasei și a laminei proprii de un infiltrat dens de celule inflamatorii. Inițial, infiltratul poate fi minim, numai cu celule mononucleare.
Dar mai târziu, inflamația se poate răspândi cu prezența neutrofilelor și limfocitelor, care provoacă leziuni ale celulelor mucoase și parietale și poate exista chiar formarea de microabcese..
Citotoxina CagA, la rândul său, intră în celula epitelială gastrică, unde sunt declanșate mai multe reacții enzimatice care determină reorganizarea citoscheletului actinic.
Mecanismele specifice carcinogenezei sunt necunoscute. Cu toate acestea, se crede că inflamația și agresivitatea pe o perioadă lungă de timp duc la metaplazie și în cele din urmă la cancer..
Patologie
În general, gastrita cronică superficială are originea în câteva săptămâni sau luni după ce s-au instalat bacteriile. Această gastrită poate evolua către un ulcer peptic și mai târziu poate duce la limfom gastric sau adenocarcinom..
La fel, infecția cu Helicobacter pylori este o afecțiune care predispune la limfom MALT (limfom de țesut limfoid asociat mucoasei).
Pe de altă parte, ultimele studii menționează acest lucru Helicobacter pylori provoacă boli extragastrice. Acestea includ: anemie feriprivă și purpură trombocitopenică idiopatică.
De asemenea, boli de piele precum rozaceea (cea mai frecventă boală de piele asociată cu H. pylori), prurigo cronic, urticarie idiopatică cronică, psoriazis printre altele. La femeile gravide poate provoca hiperemesis gravidarum.
Se crede că sunt alte site-uri mai puțin frecvente H. pylori poate avea un rol determinant, patologia este la nivelul:
Urechea medie, polipii nazali, ficatul (carcinom hepatocelular), vezica biliară, plămânii (bronșiectazii și BPOC boală pulmonară obstructivă cronică).
De asemenea, a fost legat de boli oculare (glaucom cu unghi deschis), boli cardiovasculare, tulburări autoimune, printre altele.
Manifestari clinice
Această patologie poate fi asimptomatică la până la 50% dintre adulți. În caz contrar, în infecția primară poate provoca greață și dureri abdominale superioare care pot dura până la două săptămâni.
Mai târziu simptomele dispar, pentru a reapărea mai târziu odată ce gastrita și / sau ulcerul peptic au fost instalate.
În acest caz, cele mai frecvente simptome sunt greață, anorexie, vărsături, dureri epigastrice și simptome chiar mai puțin specifice, cum ar fi eructații..
Ulcerul peptic poate provoca sângerări severe care pot fi complicate de peritonită datorită scurgerii conținutului gastric în cavitatea peritoneală.
Contagiune
Oameni cu Helicobacter pylori pot excreta bacteriile din fecale. În acest fel, apa potabilă ar putea deveni contaminată. Prin urmare, cea mai importantă cale de contaminare a individului este fecal-orală.
Se crede că poate fi în apă sau în unele legume care sunt consumate de obicei crude, cum ar fi salata verde și varza.
Aceste alimente pot deveni contaminate prin udarea cu apă contaminată. Cu toate acestea, microorganismul nu a fost niciodată izolat de apă..
O altă cale neobișnuită de contaminare este oral-orală, dar a fost documentată în Africa prin obiceiul unor mame de a mesteca în prealabil mâncarea copiilor lor..
În cele din urmă, este posibilă contagiunea pe calea iatrogenă. Această cale constă în contaminarea prin utilizarea de materiale contaminate sau prost sterilizate în proceduri invazive care implică contactul cu mucoasa gastrică..
Tratament
Helicobacter pylori in vitro este susceptibil la o varietate de antibiotice. Printre acestea: penicilina, unele cefalosporine, macrolide, tetracicline, nitroimidazoli, nitrofurani, chinolone și săruri de bismut.
Dar ele sunt inerent rezistente la blocanții receptorilor (cimetidină și ranitidină), polimixină și trimetoprim..
Printre cele mai de succes tratamente, există:
- Combinație de medicamente, inclusiv 2 antibiotice și 1 inhibitor al pompei de protoni.
- Cea mai frecventă combinație de antibiotice este claritromicina + metronidazol sau claritromicina + amoxicilina sau claritromicina + furazolidona sau metronidazolul + tetraciclina.
- Inhibitorul pompei de protoni poate fi Omeprazol sau Esomeprazol.
- Unele terapii pot include, de asemenea, consumul de săruri de bismut.
Terapia trebuie finalizată timp de cel puțin 14 zile, după cum recomandă FDA. Cu toate acestea, la unii pacienți această terapie este greu de tolerat. Pentru ei este recomandat să combine tratamentul cu consumul de alimente care conțin probiotice.
Aceste terapii sunt eficiente, cu toate acestea în ultimii ani a existat o rezistență a Helicobacter pylori metronidazol și claritromicină.
Microorganismul poate fi eradicat, cu toate acestea este posibilă reinfectarea. În a doua terapie pentru reinfecție, se recomandă utilizarea levofloxacinei..
Referințe
- Koneman E, Allen S, Janda W, Schreckenberger P, Winn W. (2004). Diagnosticul microbiologic. (Ed. A 5-a). Argentina, Editorial Panamericana S.A.
- Forbes B, Sahm D, Weissfeld A. Bailey & Scott Diagnostic microbiologic. 12 ed. Argentina. Editorial Panamericana S.A; 2009.
- Ryan KJ, Ray C. Sherris. Microbiologie Medical, ediția a 6-a McGraw-Hill, New York, SUA; 2010.
- Cava F și Cobas G. Două decenii de Helicobacter pylori. VacciMonitor, 2003; 2 (1): 1-10
- González M, González N. Manual de Microbiologie Medicală. Ediția a II-a, Venezuela: Direcția mass-media și publicații a Universității din Carabobo; 2011
- Testerman TL, Morris J. Dincolo de stomac: o vizualizare actualizată a patogeniei, diagnosticului și tratamentului Helicobacter pylori. World J Gastroenterol. 2014; 20 (36): 12781-808.
- Safavi M, Sabourian R, Foroumadi A. Tratamentul infecției cu Helicobacter pylori: perspective curente și viitoare. World J Clin Cazuri. 2016; 4 (1): 5-19.


Nimeni nu a comentat acest articol încă.